Différence entre le codage ambulatoire et le codage hospitalier
- 2768
- 359
- Mlle Lina Schmitt
Le codage et la facturation de l'hôpital sont en effet un système complexe compte tenu de la complexité de l'environnement hospitalier. Des milliers de personnes sont employées dans un établissement hospitalier pour s'assurer que tout dans l'établissement est bien organisé et systématique - regardant du processus de facturation des patients au processus de remboursement. C'est un défi en soi pour s'assurer que le processus de facturation des patients est effectué et que le remboursement réussi est revendiqué en temps opportun.
Le codage sert un certain nombre d'objectifs, notamment la récupération et la déclaration des informations sur la base du diagnostic et de la procédure. Cependant, le codage implique bien plus que la simple affectation systématique des codes. Plus complexe est la documentation qu'il suit.
Le dossier médical du patient est le fondement du codage. Et la règle d'or du codage est une documentation appropriée. C'est un terme utilisé pour décrire les informations concernant l'état, le traitement et la réponse du patient au traitement. En fonction de savoir si un patient est ambulatoire ou hospitalisé, les codes médicaux varient différemment. Et c'est le rôle d'un codeur certifié pour examiner les dossiers médicaux des patients, puis attribuer des codes à leurs diagnostics.
Le codage implique essentiellement d'attribuer des codes numériques ou alphanumériques à tous les éléments de données de santé des soins ambulatoires et hospitaliers. Ainsi, l'un des aspects clés les plus importants du processus de codage et de facturation des hôpitaux est d'identifier si le patient est ambulatoire ou hospitalisé.
Qu'est-ce que le codage ambulatoire?
Les ambulatoires se réfèrent à un patient traité mais qui n'est pas admis sous la garde de l'hôpital pour un séjour prolongé et est libéré de l'hôpital dans les 24 heures. Même si un patient reste pendant plus de 24 heures, il peut être considéré comme un ambulatoire. Le codage ambulatoire est basé sur les codes de diagnostic ICD-9/10 cm pour la facturation et le remboursement approprié, mais utilise le système de codage CPT ou HCPCS pour signaler les procédures. La documentation joue un rôle crucial dans les codes CPT et HCPCS pour les services.

Qu'est-ce que le codage hospitalier?
L'hospitalisation fait référence à un patient qui est officiellement admis à l'hôpital des ordres du médecin qui admet ensuite le patient pour un séjour prolongé. Le système de codage hospitalier est utilisé pour signaler le diagnostic et les services d'un patient en fonction de son séjour prolongé. Il utilise également des codes de diagnostic ICD-9/10 cm pour la facturation et le remboursement approprié mais utilise des ICD-10-PC comme système de codage procédural. Le système de paiement potentiel hospitalier (IPPS) est la méthodologie de remboursement utilisée par Medicare pour fournir le remboursement des services d'hospitalisation hospitaliers.
Différence entre les ambulatoires et le codage hospitalier
Bases des ambulatoires vs. Codage hospitalier
Les ambulatoires se réfèrent à un patient qui vérifie les urgences et est traité mais n'est pas admis à l'hôpital pour un séjour prolongé. Le patient est généralement libéré de l'hôpital le même jour dans les 24 heures. Lorsqu'un patient est officiellement admis à l'hôpital des ordres du médecin qui s'occupe ensuite de votre séjour prolongé au séjour à l'hôpital, il est considéré comme un hospitalier. Le codage ambulatoire fait référence à un rapport de diagnostic détaillé dans lequel le patient est généralement traité en une seule visite, tandis qu'un système de codage hospitalier est utilisé pour signaler le diagnostic et les services d'un patient en fonction de son séjour prolongé.
Codage pour ambulatoire vs. Hospitalier
Le système de codage des patients hospitalisés est uniquement basé sur l'affectation des codes de diagnostic et de procédure ICD-9/10 cm pour la facturation et le remboursement approprié. C'est le système de codage standard utilisé par les médecins et autres fournisseurs de soins de santé pour la classification et le codage de tous les diagnostics. Il utilise ICD-10-PCS pour signaler les procédures. Le processus de localisation des codes de diagnostic ICD-9/10 cm appropriés reste le même pour les services ambulatoires, mais les services de installation ambulatoire sont remboursés en fonction des affectations de code du CPT (Terminologie procédurale actuelle) et des HCPC (Système de codage de procédure commun des soins de santé. )Système de codage. La documentation joue un rôle crucial dans les codes CPT et HCPCS pour les services.
Diagnostic principal
Le principal diagnostic est défini comme la condition établie après étude qui est uniquement responsable de l'admission du patient sous la garde de l'hôpital. Le diagnostic principal est d'abord séquencé en codage hospitalier. L'attribution correcte d'un diagnostic principal approprié détermine si le paiement est effectué en profondeur. En bref, le principal diagnostic est la clé pour déterminer les ressources requises par un patient. Le terme diagnostic principal, cependant, n'est pas utilisé à des fins ambulatoires car les diagnostics ne sont souvent pas établis au moment de la première visite, donc dans de nombreux cas, la première condition est utilisée pour indiquer la raison principale de la visite.
Paiement impliqué dans les ambulatoires vs. Codage hospitalier
Le système de paiement potentiel pour patients hospitalisés (IPPS) est la méthodologie de remboursement utilisée par les prestataires de soins de santé et les programmes gouvernementaux afin de rembourser les services hospitaliers en fonction du diagnostic et du traitement du patient pendant son hospitalisation pendant son hospitalisation. Les patients sont regroupés dans des groupes liés au diagnostic (DRGS) sur la base de patients cliniquement similaires ou de patients qui partagent des ressources hospitalières similaires. Le système de paiement potentiel ambulatoire (OPPS), en revanche, est un système de paiement de prospects qui prévoit le remboursement des services ambulatoires hospitaliers. Le système mis en œuvre dans le cadre de ce système de paiement est connu sous le nom de classifications de paiement ambulatoire.
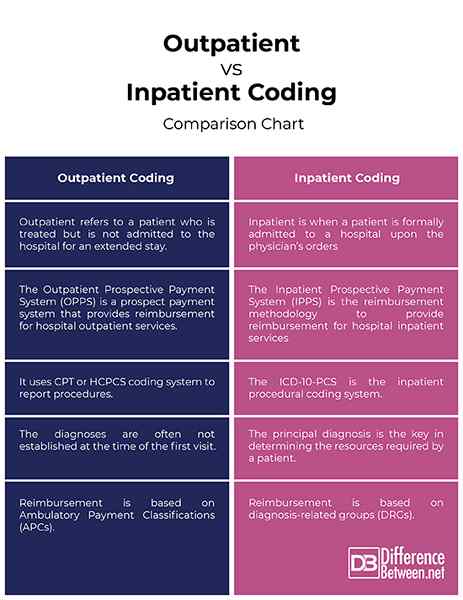
Ambulatoire vs. Codage des patients hospitalisés: graphique de comparaison
Résumé des ambulatoires vs. Codage hospitalier
En un mot, les bases restent les mêmes, mais les codeurs doivent se tenir à jour avec l'évolution des réglementations de codage hospitalier conformément aux directives des patients hospitalisés et aux directives ambulatoires. L'établissement de l'hôpital propose une multitude de paramètres qui impliquent des services de réclamation et de facturation et de codage de manière appropriée pour le remboursement. La taille de l'hôpital est souvent mesurée par le nombre d'admission aux patients hospitalisés possibles ou le nombre de lits disponibles pour les soins aux patients hospitalisés. Le repos est sur les codeurs car les codes varient d'un hôpital à l'autre et d'un médecin au médecin. De même, le codage des patients hospitalisés est très différent du codage ambulatoire en termes d'approche, de directives, de système de paiement, etc.
- « Différence entre l'immunité du troupeau et l'immunité passive
- Différence entre moderne et vaccin Pfizer »

